I. Sinh lý viêm
1. Khái niệm viêm
Viêm là một đáp ứng bảo vệ cơ thể của hệ miễn dịch trước sự tấn công của một tác nhân bên ngoài (vi sinh vật, tác nhân hóa, lý) hoặc của tác nhân bên trong (hoại tử do thiếu máu cục bộ, bệnh tự miễn). Đây là một đáp ứng miễn dịch tự nhiên. Viêm lâu ngày không lành sẽ chuyển sang viêm mạn tính.
2. Nguyên nhân viêm:
- Nguyên nhân nội sinh:
- Bệnh tự miễn ( luput ban đỏ…)
- Viêm quanh tổ chức ung thư
- Nguyên nhân ngoại sinh:
- Vi sinh vật: Vi khuẩn, vi rút, nấm
- Hóa học: Thuốc, hóa chất
- Cơ học: Sang chấn khớp cắn, tại nạn
- Vật lý: nhiệt, phóng xạ
3. Quá trình viêm:
Trong phản ứng viêm cấp bao giờ cũng có 4 hiện tượng đồng thời tồn tại và liên quan chặt chẽ với nhau:
- Tổn thương tổ chức
- Rối loạn tuần hoàn:
- Rối loạn vận mạch.
- Thoát dịch rỉ viêm.
- Bạch cầu xuyên mạch.
- Thực bào.
- Rối loạn chuyển hóa
- Tăng sinh tế bào
3.1. Rối loạn tuần hoàn
3.1.1. Rối loạn vận mạch:
- Đầu tiên là phản ứng co mạch chớp nhoáng: Co các tiểu động mạch trong khoảng thời gian rất ngắn do hưng phấn thần kinh co mạch.
- Sau đó là xung huyết động mạch : Dãn các tiểu động mạch theo cơ chế thần kinh (phản xạ sợi trục) và thể dịch, làm máu dồn về nơi tổn thương.
Cơ chế thể dịch : Tác dụng của chất trung gian gian lên mạch máu, trong vài phút sau khi bị tổn thương. Sau tổn thương vài phút, histamine được phóng thích từ sự phóng hạt của tế bào mast gây giản mạch, tăng tính thấm thành mạch. Nhưng histamine chỉ có tác dụng trong 30 phút đầu tiên, sau đó có sự xuất hiện của các chất gây dãn mạch khác, đó là các sản phẩm phụ của bổ thể C3a, C5a, bradykinin và các sản phẩm từ acid arachidonic (các LT và PG) được tổng hợp từ tế bào mast. - Xung huyết tĩnh mạch : Nếu hiện tượng viêm tiếp tục thì có tình trạng dãn các mao tĩnh mạch, do các dây thần kinh vận mạch bị tê liệt và do các tác dụng của các chất gây dãn mạch.
- Sau cùng là tình trạng ứ trên mạch máu : Dòng máu lưu thông chậm do sự phối hợp của nhiều cơ chế gồm thần kinh cơ huyết quản bị tê liệt, tăng độ nhớt của máu, bạch cầu bám vào thành mạch gây tăng sự ma sát, phì đại của tế bào nội mô mạch máu. Ngoài ra khi dãn mạch đồng thời có sự tăng tính thấm thành mạch, nước thoát ra ngoài sẽ chèn ép thành mạch máu. Sự ứ trệ tuần hoàn gây nhiều rối loạn chuyển hóa, rối loạn dinh dưỡng tại ổ viêm.
3.1.2. Sự hình thành dịch viêm
Tại ổ viêm có sự thoát nước huyết tương ra khỏi thành mạch và ứ đọng ở khoảng gian bào. Sự tạo thành dịch viêm là do:
- Sự tăng áp lực thủy tĩnh do xung huyết và ứ máu.
- Sự tăng tính thấm thành mạch máu bởi các yếu tố gây dãn mạch và tăng tính thấm. Các chất gây tăng tính thấm thành mạch máu gồm:
- Histamine (nhóm active amines).
- Bradykinin (nhóm polypeptides) : Bradykinin có tác dụng co cơ trơn, tăng tính thấm thành mạch, tác động lên dây thần kinh cảm giác gây ra cảm giác đau.
- Các prostaglandin E1, E2 (viết tắt PGE1, PGE2), Các leukotrien có bản chất là một phân tử ( LTC4, LTE4.)
- Các sản phẩm phụ của bổ thể như C3a,
Cơ chế của sự thoát huyết tương
Các yếu tố gây dãn mạch làm nở các nơi tiếp xúc giữa các tế bào nội mô tạo thành những khoảng trống, do tác dụng lên các thành phần co thắt của tế bào như actin, myosin, tropomyosin, alpha actinin, vinculin. Protein trong huyết tương thoát ra khỏi lòng mạch theo thứ tự trọng lượng phân tử từ nhỏ đến lớn là albumin, globulin, fibrinogen.
Thành phần và tác dụng dịch rỉ viêm.
Dịch viêm là loại dịch tiết (exudat). Trong dịch viêm có kháng thể, bạch cầu, fibrinogen nên có thể tạo thành hàng rào phòng thủ dễ bao vây và tiêu diệt yếu tố gây viêm. Dịch viêm có tác dụng phòng ngự, nhưng cũng có thể gây ra nhiều rối loạn như: đau, nếu dịch viêm quá nhiều gây chèn ép gây rối loạn chức năng của cơ quan khác, hoặc bạch cầu đến quá nhiều phóng thích các men tiêu đạm gây tổn thương tổ chức.
3.1.3. Bạch cầu xuyên mạch:
- Là hiện tượng bạch cầu bám dính vào thành mạch và thoát ra khỏi lòng mạch ở vùng bị tổn thương. Hiện tượng bạch cầu vận động đến ổ viêm gọi là hiện tượng hóa hướng động. Ngày nay hiện tượng hóa hướng động được cho rằng có thể gây tổn thương cho tổ chức bình thường, cần phải kìm hãm bớt.
- Các chất gây hóa hướng động
- Các sản phẩm phụ của bổ thể C3a, Phức hợp C5, C6, C7 đã hoạt hóa. Kallicrein và plasminogen activator.
- Fibrinopeptid (là sản phẩm thoái biến từ fibrin). Prostaglandin,
- Các chất hóa hướng động đối với BCAT và BCTT từ tế bào mast.
- Vài loại độc tố từ VK có tác động ức chế hóa hướng động như streptolysin từ liên cầu khuẩn.
- Các sản phẩm của vi khuẩn là N-formil-oligopeptid.
Dưới tác dụng của chất gây hóa ứng động, tác nhân gây viêm, các kích thích từ sự thực bào lên màng tế bào (tế bào nội mô, bạch cầu, tế bào của mô liên kết), làm hoạt hóa phospholipase A2 liên kết trên màng tế bào gây phóng thích acid arachidonic. Từ đây acid arachidonic sẽ được chuyển hóa bởi lipooxygenase để tạo ra các leukotrien và cyclooxygenase để tạo ra các prostaglandin và thromboxane (TX). Trên tế bào nội mô của mạch máu có những thụ thể hóa hướng động (chemotactic receptor) làm bạch cầu bám dễ dàng vào thành mạch. Bạch cầu bám vào thành mạch nhờ các chất gây bám dính. Dưới tác dụng của những cytokin như IL1, IL8, TNF lên trên tế bào nội mô thành mạch làm thay đổi sự điều hòa gen và biểu lộ những chất gây bám dính gây ra hiện tượng bám rìa và xuyên mạch. Selectin, integrin là những phân tử bám dính giúp bạch cầu bám vào nội mô. Các phân tử bám dính rất quan trọng trong viêm, chính nhờ chúng mà bạch cầu di chuyển bằng giả túc (do hiện tượng co thắt xảy ra trong tế bào nhờ sợi actin ở vùng phụ cận của thụ thể hóa hướng động) bám vào thành mạch, vận động thoát ra khỏi lòng mạch đến ổ viêm. Trong một số trường hợp bệnh lý, cơ thể không sản xuất được những phân tử này thì bạch cầu không thoát ra khỏi lòng mạch để đến ổ viêm được. Hiện tại người ta nghiên cứu thuốc chống viêm dựa vào cơ chế chống lại các phân tử bám dính
3.1.4 Hiện tượng thực bào
Là hiện tượng mà các tế bào thực bào nuốt, tiêu hủy các sinh vật, các tế bào, các thể vật chất khác.
Đối tượng bị thực bào : Vi khuẩn, các mảnh tế bào, các tế bào của tổ chức bị chết, các phần tử lạ.
Tế bào thực bào:
- Bạch cầu trung tính : Lưu hành trong máu độ 12 giờ, vào mô sống được vài ngày, khả năng chịu đựng tình trạng nhiễm toan tại ổ viêm kém.
- Bạch cầu đơn nhân và đại thực bào (Monocyte và Macrophage): Bạch cầu đơn nhân có nguồn gốc từ tủy xương sau khi trưởng thành, lưu hành trong máu 1 đến 2 ngày sau vào mô, biệt hóa thành đại thực bào, ở mô nó có thể sinh sản. Bạch cầu đơn nhân và đại thực bào có khả năng loại bỏ có hiệu quả các vật lạ, chịu được pH thấp tại ổ viêm, đại thực bào có khả năng hợp lại tạo thành những tế bào lớn hơn (tế bào khổng lồ) để có thể thực bào các đối tượng lớn. Đại thực bào còn tiết ra GM-CSF kích thích tăng sinh bạch cầu trung tinh và bạch cầu đơn nhân ở tủy xương và tiết ra chất kích thích sự tái sinh tế bào giúp cho sự làm lành vết thương.
- Bạch cầu ái toan : Không có lysozyme và phagocytine như bạch cầu trung tính, nhưng hạt của bạch cầu ái toan có chứa một protein gọi là EBP (Eosinophilic Basic Protein) rất độc đối với ký sinh trùng, đây là loại protein có tác động làm mòn lớp màng ngoài của ký sinh trùng như Shistosoma và cả với tế bào ký chủ như tế bào thượng bì phế quản. Bạch cầu ái toan không thể thực bào ký sinh trùng vì đa số chúng là những sinh vật đa bào. Bạch cầu ái toan còn có tác động điều hòa và kiểm soát quá trình viêm đã được đề cập ở phần trên.
Môi trường thực bào : Sự thực bào sẽ tối ưu trong các điều kiện nhiệt độ từ 37 – 390C, pH trung tính, opsonin hóa.
Các giai đoạn của sự thực bào: Các chất hóa hướng động (chủ yếu là N-formil oligopeptid, C3a, C5a, LTB4) được phóng thích liên tục ở nơi có sự xâm nhập của vi khuẩn tạo một khuynh độ về nồng độ giúp cho bạch cầu trung tính nhận biết và tiến đến vị trí viêm. Khi đến ổ viêm các bạch cầu phải tiếp cận được đối tượng thực bào, sau đó là sự thực bào
3.2. Rối loạn chuyển hóa
Tại ổ viêm nhu cầu oxy tăng, nhưng do rối loạn tuần hoàn khiến cho sự cung cấp oxy không đủ, gây ra chuyển hóa kỵ khí. Tại ổ viêm có nhiều rối loạn chuyển hóa protid, lipid, glucid:
Rối loạn chuyển hóa glucid : Chuyển hóa kỵ khí gây tăng acid lactic làm giảm pH tại ổ viêm.
Rối loạn chuyển hóa lipid : Do rối loạn chuyển hóa glucid kéo theo rối loạn chuyển hóa lipid, tại ổ viêm có sự ứ đọng nhiều sản phẩm acid: các acid béo, thể ketone.
Rối loạn chuyển hóa protid : Chuyển hóa protid không hoàn toàn; tại ổ viêm ứ đọng nhiều sản phẩm dở dang của protid như acid amine, polypeptid (một phần do VK và các tế bào bị tổn thương phóng thích).
3.3. Tổn thương tổ chức
Tổn thương nguyên phát: : do yếu tố gây viêm tác động.
Tổn thương thứ phát : Là do các rối loạn chuyển hóa và do bạch cầu tại ổ viêm. Bình thường các mô được che chở bởi enzyme antiprotease (alpha l- microglobuline, alpha1-antitrypsine), trong viêm antiprotease bị bất hoạt bởi hypochlorous acid (HOCl) do đó khi bạch cầu phóng thích các enzyme sẽ gây tổn thương mô lành.
Trong cơ chế diệt khuẩn của bạch cầu có sự sản xuất ra hypochlorous acid, do tác động của myeloperoxydase và anion chloride Cl- + H2O2 Æ HOCl, HOCl có tính diệt khuẩn và gây tổn thương mô, hoạt hóa các enzyme collagenase, elastase gây tổn thương mô liên kết.
3.4.Tăng sinh tế bào
Tùy theo từng giai đoạn của quá trình viêm mà sự tăng sinh và loại tế bào tăng sinh có khác nhau. Trong giai đoạn đầu có sự tăng sinh bạch cầu. Về sau có sự tăng sinh tế bào nội mô, tế bào huyết quản, tế bào thuộc hệ thống tế bào đơn nhân thực bào. Ở giai đoạn thành lập mô hạt, có sự tăng sinh sợi bào, tế bào huyết quản, sợi collagene, sợi fibrine, sau cùng tổ chức hạt biến thành tổ chức xơ.
- Biểu hiện tại chỗ của viêm, Tại ổ viêm người ta thấy:
- Nhiễm toan: Do sự ứ đọng acid lactic, thể ketone pH từ 6,5 – 5,5.
- Phù nề hay sưng: Do sự tăng tính thấm thành mạch máu và sự tích tụ dịch viêm. Đỏ: Do xung huyết, ứ trệ tuần hoàn
- Nóng: Do tăng tuần hoàn và tăng chuyển hóa.
- Đau: Do phù nề, dịch viêm chèn ép vào các mạch đoạn thần kinh. Do các hóa chất trung gian như prostaglandin, bradykinin tác động trực tiếp lên dây thần kinh cảm giác hoặc do nhiễm toan.
- Biểu hiện toàn thân của viêm cấp
- Biểu hiện toàn thân bao gồm sốt, tăng bạch cầu, tăng proteine huyết lưu hành:
- Sốt là do sự tổng hợp chất gây sốt nội sinh từ bạch cầu trung tính và đại thực bào, chất này giống IL-1 (EP/IL-1), tác động lên trung tâm điều nhiệt ở vùng dưới đồi gây sốt.
- Tăng bạch cầu với công thức bạch cầu chuyển trái. Sự gia tăng bạch cầu là do tác động của C3a và các chất kích thích sinh bạch cầu ở tủy xương (CSF: colony- stimulating factor) sản xuất bởi các tế bào thực bào.
- Gia tăng lượng protein huyết tương đa số được sản xuất từ gan bao gồm: fibrinogen, C- reactive protein, haptoglobin, α-1 antitrypsin, và ceruloplasmin. Sự gia tăng protein huyết tương cùng với sự kết thành cuộn của HC làm tăng tốc độ lắng máu (ESR: erythrocyte sedimentation rate).
II.Thuốc kháng viêm trong răng hàm mặt có các loại:
- Thuốc kháng viêm không steroid ( NSAIDs)
- Corticoid
1. Thuốc kháng viêm- giảm đau- hạ sốt không steroid ( NSAIDs)
1.1. Cơ chế tác dụng:
- Khi tổn thương, màng tế bào giải phóng phospholipid màng. Dưới tác dụng của phospholipase A 2(là enzym bị corticoid ức chế), chất này chuyển thành acid
- Sau đó, một mặt, dưới tác dụng của lipooxygenas e (LOX), acid arachidonic cho các leucotrien có tác dụng co khí quản.
- Mặt khác, dưới tác dụng của enzyme COX ( cyclooxygenase ) , acid arachidonic cho PGE 2 , TXA2, PGI1…….
Có 2 loại enzyme COX:
- COX-1: hay PGG/ H synthetase – 1 có tác dụng duy trì các hoạt động sinh lý bình thường của tế bào là một “enzym cấu tạo” . Enzym có mặt ở hầu hết các mô, thận, dạ dày, nội mạc mạch, tiểu cầu, tử cung, tinh hoàn … Tham gia trong quá trình sản xuất các PG có tác dụng bảo vệ, do đó còn gọi là “enzym giữ nhà” (“house keeping enzyme”) . Dưới tác dụng của COX- 1, axit arachidonic biến đổi thành:
- Thromboxan A2 của tiểu cầu: có chức năng hoạt hóa tiểu cầu mới và kết tụ tiểu cầu.
- Prostaglandin I2: (PGI2) Có trong nội mạc niêm mạc dạ dày, có tác dụng giãn mạch và ức chế lắng đọng tiểu cầu
- Prostaglandin E2 ở dạ dày : giảm tiết acid dạ dày, kích thích tiết nhầy bảo vệ niêm mạc dạ dày
- Prostaglandin E 2 tại thận: Làm tăng dòng máu tới thận gây lợi niệu tăng thải Na+ và K+.
- COX- 2: hay PGG/ H synthetase 2 có chức phận thúc đẩy quá trình viêm. Thấy ở hầu hết các mô với nồng độ rất thấp, ở các tế bào tham gia vào phản ứng viêm (bạch cầu 1 nhân, đại thực bào, bao hoạt dịch khớp, tế bào sụn). Trong các mô viêm, nồng độ COX – 2 có thể tăng cao tới 8 0 lần do các kích thích viêm gây cảm ứng và hoạt hóa mạnh COX – 2. Vì vậy COX- 2 còn được gọi là “enzym cảm ứng”. Dưới tác dụng của COX-2, acid crachidonic biến đồi thành các Prostaglandin làm giản mạch, tăng tính thấm thành mạch gây viêm và đau.
- Các thuốc chống viêm không steroid đều có tác dụng chống viêm, hạ sốt, giảm đau. Thuốc ức chế cyclo- oxygenase nên ức chế tổng hợp prostaglandin và Các thuốc chống viêm không chọn lọc ức chế cả hai loại COX-1 và COX-2, bao gồm ibuprofen, indometacin, naprox- en, piroxicam, diclofenac, ketoprofen. Các thuốc NSAIDs ức chế chọn lọc COX-2 gồm có ketorolac, parecoxib, celecoxib, meloxicam, rofecoxib… Tác dụng chống viêm tuy không khác nhau lớn giữa các thuốc đó, nhưng đáp ứng và dung nạp với thuốc biến đổi nhiều tuỳ theo từng người bệnh. Khoảng 60% người bệnh đáp ứng bất cứ một thuốc NSAID nào, còn lại có thể không đáp ứng với một thuốc này nhưng lại đáp ứng với một thuốc kia. Sự khác nhau giữa các thuốc NSAID chủ yếu là tỷ lệ và các biểu hiện của tác dụng không mong muốn. Các thuốc có tính chọn lọc ít gây các tác dụng phụ, còn tác dụng chống viêm, giảm đau giống như các thuốc không chọn lọc cũ. Nhưng vấn đề là sự giảm nguy cơ tác dụng phụ có đáng để thay thế các thuốc cũ không? Các thuốc ức chế chọn lọc COX-2 có thể gây các tác dụng phụ ở thận giống như các thuốc không chọn lọc. Do đó, các chống chỉ định và thận trọng khi dùng thường cùng giống nhau.
- Ngoài ra các thuốc ức chế chọn lọc không có tác dụng ức chế tiểu cầu kết dính, còn các thuốc ức chế không chọn lọc có tác dụng ức chế kết dính tiểu cầu nhưng có thể hồi phục được, trái với acid acetylsalicylic. Ibuprofen ít gây tai biến nhưng tác dụng yếu hơn các thuốc khác, được dùng trong viêm khớp dạng thấp. Diclofenac và naproxen tác dụng giống nhau và mạnh hơn nhưng lại nhiều tác dụng phụ hơn ibuprofen. Indometacin có tác dụng bằng hoặc mạnh hơn diclofenac, naproxen nhưng tỷ lệ tác dụng phụ cao hơn. Piroxicam tác dụng tương đương naproxen, diclofenac nhưng kéo dài hơn (uống 1 lần mỗi ngày) và tỷ lệ tác dụng phụ cao hơn, đặc biệt đối với người cao tuổi. Ketoprofen tác dụng không hơn ibuprofen nhưng tác dụng phụ nhiều hơn. Các thuốc ức chế chọn lọc COX-2 không nên dùng tràn lan mà để dành cho những người có nguy cơ cao (có tiền sử loét hoặc chảy máu, hoặc thủng dạ dày, người cao tuổi trên 65 tuổi…). Ngay cả những thuốc mới này, thuốc ức chế chọn lọc COX-2 cũng không cải thiện tiến triển dài hạn của bệnh viêm khớp dạng thấp về phương diện biến đổi cấu trúc của bệnh khi so sánh với các thuốc NSAID thông thường. Gần đây, glucosamin sulfat đang được nghiên cứu tỏ ra có triển vọng là một thuốc bảo vệ sụn, làm chậm quá trình thoái hoá xương khớp trong bệnh thoái hoá khớp, một bệnh lúc đầu yếu tố viêm rất ít.
- Ngoài tác dụng ức chế tổng hợp PG, các CVKS còn có thể có nhiều cơ chế khác. Các CVKS là các phân tử ưa mỡ, dễ thâm nhập vào màng tế bào hoặc màng ti thể, nhất là vào các bạch cầu đa nhân, nên đã:
- Ức chế tiết các enzym của các thể tiêu bào
- Ức chế sản xuất các gốc tự do.
- Ức chế lắng đọng và kết dính các bạch cầu đa nhân trung tính.
- Ức chế các chức phận màng của đại thực bào như ức chế NADPH, oxydase, phospholipasse C, protein G và sự vận chuyển của các anion qua màng.
1.2. Tác dụng của thuốc.
1.2.1. Tác dụng chống viêm
Các CVKS có tác dụng trên hầu hết các loại viêm không kể đến nguyên nhân, theo các cơ chế sau:
- Ức chế sinh tổng hợp prostaglandin (PG) : do ức chế có hồi phục cyclooxygenase (COX), làm giảm PG E2 và F1α là những trung gian hóa học của phản ứng viêm (Vane và cs. 1971).
- Làm vững bền màng lysosom (thể tiêu bào): ở ổ viêm, trong quá trình thực bào, các đại thực bào làm giải phóng các e nzym của lysosom (hydrolase, aldolase, phosphatase acid, colagenase, elastase…), làm tăng thêm quá trình viêm. Do làm vững bền màng lysosom, các NSAIDs làm ngăn cản giải phóng các enzym phân giải, ức chế quá trình viêm.
- Ngoài ra có thể còn có thêm một số cơ chế khác như đối kháng với các chất trung gian hoá học của viêm do tranh chấp với cơ chất của enzym, ức chế di chuyển bạch cầu, ức chế phản ứng kháng nguyên- kháng thể.
Tuy các NSAIDs đều có tác dụng giảm đau – chống viêm, song lại khác nhau giữa tỷ lệ liều chống viêm/ liều giảm đau. Tỷ lệ ấy lớn hơn hoặc bằng 2 với hầu hết các CVKS, kể cả aspirin (nghĩa là liều có tác dụng chống viêm cần phải gấp đôi liều có tác dụng giảm đau) nhưng lại chỉ gần bằng 1 với indometacin, phenylbutazon và piroxicam.
1.2.2. Tác dụng giảm đau
- Chỉ có tác dụng với các chứng đau nhẹ, khu trú. Tác dụng tốt với các chứng đau do viêm (đau khớp, viêm cơ, viêm dây thần kinh, đau răng, đau sau mổ). Khác với morphin, các thuốc này không có tác dụng với đau nội tạng, không gây ngủ, không gây khoan khoái và không gây nghiện. Theo Moncada và Vane (1978), do làm giảm tổng hợp PG F 2α nên các NSAIDs làm giảm tính cảm thụ của các ngọn dây cảm giác với các chất gây đau của phản ứng viêm như bradykinin, histamin, serotinin.
- Đối với một số chứng đau sau mổ, NSAIDs có thể có tác dụng giảm đau mạnh hơn cả morphin vì mổ đã gây ra viêm. Trong đau do chèn ép cơ học hoặc tác dụng trực tiếp của các tác nhân hóa học, kể cả tiêm trực tiếp prostaglandin, các NSAIDs có tác dụng giảm đau kém hơn, càng chứng tỏ cơ chế quan trọng của giảm đau do NSAIDs là do ức chế tổng hợp PG. Ngoài ra có thể còn những cơ chế khác.
1.2.3.Tác dụng hạ sốt
- Với liều điều trị, NSAIDs chỉ làm hạ nhiệt trên những người sốt do bất kỳ nguyên nhân gì, không có tác dụng trên người thường. Khi vi khuẩn , độc tố, nấm… (gọi chung là các chất gây sốt ngoại lai) xâm nhập vào cơ thể sẽ kích thích bạch cầu sản xuất các chất gây sốt nội tại (các cytokin, interferon, TNF α…). Chất này hoạt hóa prostaglandin synthetase, làm tăng tổng hợp PG (đặc biệt là PG E1, E2) từ acid arAChidonic của vùng dưới đồi, gây sốt do làm tăng quá trình tạo nhiệt (rung cơ, tăng hô hấp, tăng chuyển hóa) và giảm quá trình mất nhiệt (co mạch da).
- Thuốc NSAIDs do ức chế prostaglandin synthetase, làm giảm tổng hợp PG, có tác dụng hạ sốt do làm tăng quá trình thải nhiệt (giãn mạch ngoại biên, ra mồ hôi), lập lại thăng bằng cho trung tâm điều nhiệt ở vùng dưới đồi. Các NSAIDs không ức chế được sốt do tiêm trực tiếp PG vào vùng dưới đồi. Vì không có tác dụng đến nguyên nhân gây sốt nên thuốc hạ sốt chỉ có tác dụng chữa triệu chứng, sau khi thuốc bị thải trừ, sốt sẽ trở lại
1.2.4. Tác dụng chống ngưng kết tiểu cầu.
- Trong màng tiểu cầu có chứa nhiều thromboxan synthetase là enzym chuyển endoperoxyd của PG G2/ H2 thành thromboxan A 2 (chỉ tồn tại 1 phút) có tác dụng làm đông vón tiểu cầu. Nhưng nội mạc mạch cũng rất giàu prostacyclin synthetase, là enzym tổng hợp PG I 2 có tác dụng đối lập với thromboxan A 2.
- Vì vậy tiểu cầu chảy trong mạch bình thường không bị đông vón. Khi nội mạch bị tổn thương, PGI2 giảm; mặt khác, khi tiểu cầu tiếp xúc với thành mạch bị tổn thương, ngoài việc giải phóng ra thromboxan A 2 còn phóng ra các “giả túc” làm dính các tiểu cầu với nhau và với thành mạch, dẫn tới hiện tượng ngưng kết tiểu cầu. Các CVKS ức chế thr omboxan synthetase, làm giảm tổng hợp thromboxan A 2 của tiểu cầu nên có tác dụng chống ngưng kết tiểu cầu (hình 3.4) Tiểu cầu không có khả năng tổng hợp protein nên không tái tạo được cyclooxyganase. Vì thế, một liều nhỏ của aspirin (40 – 100 mg/ ngày) đã có thể ức chế không hồi phục cyclooxyganase suốt cuộc sống của tiểu cầu (8 – 11 ngày)
1.3. Dược động học.
- Mọi CVKS đang dùng đều là các acid yếu, có pKa từ 2 đến
- Hấp thu dễ qua tiêu hóa do ít bị ion hóa ở dạ dày.
- Gắn rất mạnh vào protein huyết tương, chủ yếu là albumin, có thuốc tới 99,7% (nhóm oxicam, diclofenac), do đó dễ đẩy các thuốc khác ra dạng tự do, làm tăng độc tính của thuốc đó (sulfamid hạ đường huyết, thuốc kháng vitamin K… ).
- Các thuốc CVKS dễ dàng thâm nhập vào các mô viêm. Nồng độ thuốc trong bao hoạt dịch bằng khoảng 30- 80% nồng độ huyết tương. Khi dùng lâu, sẽ vượt quá nồng độ huyết tương. Do đó tác dụng viêm khớp được duy trì.
- Bị giáng hóa ở gan (trừ acid salicylic), thải qua thận dưới dạng còn hoạt tính khi dùng với liều chống viêm và liều độc.
- Các thuốc khác nhau về độ thải trừ, t 1/2 huyết tương thay đổi từ 1
- 2 giờ (aspirin, nhóm propionic) đến vài ngày (pyrazol, oxicam).
- Nhóm salicylic dùng cho đau nhẹ (răng) hoặc các viêm cấp. Các CVKS có t 1/2 dài được dùng cho viêm mạn với liều 1 lần/ ngày.
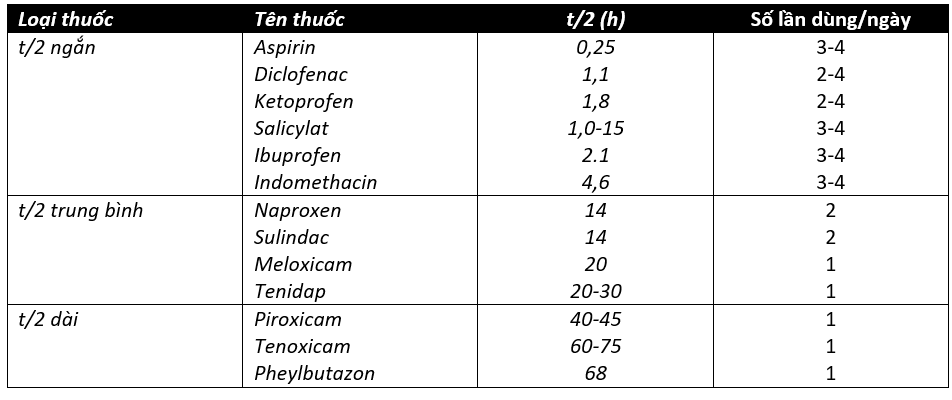
Dựa theo thời gian bán thải của thuốc, có thể chia các CVKS làm 3 nhóm (bảng 3.3):
- Các thuốc có thời gian bán thải ngắn, dưới 10 giờ, cần uống 3 lần/ ngày, bệnh nhân khó tuân thủ. Tuy nhiên, có lợi là khi ngừng thuốc, tác dụng sẽ hết nhanh, nhất là khi xẩy ra tác dụng không mong muốn. An toàn hơn cho người cao tuổi và bệnh nhân suy thận.
- Các thuốc có thời gian bán thải dài, trên 30 giờ, chỉ cần dùng 1 lần/ ngày, người bệnh không quên. Tuy nhiên, dễ gây tích luỹ thuốc, nhất là với người có tuổi và suy thận, dễ gây tai biến nặng, khi ngừng thuốc tác dụng độc hại còn kéo dài. Phải 7 lần t/2 thì thuốc mới thải trừ hết, như vậy, với piroxicam có t/2 = 40 giờ, phải chờ 12 ngày .
- Các thuốc có thời gian bán thải trung gian: tương đối dễ dùng và ít tác dụng phụ hơn.
Bảng hân loại thuốc theo thời gian bán thải (t/2)
1.4. Tác dụng không mong muốn và chống chỉ định.
Thường liên quan đến tác dụng ức chế tổng hợp PG.
1.4.1. Tiêu hóa.
- Loét dạ dày – ruột: niêm mạc dạ dày ruột sản xuất PG, đặc biệt là PG E 2 có tác dụng làm tăng chất nhày và có thể là cả kích thích phân bào để thường xuyên thay thế các tế bào niêm mạc bị phá huỷ. Thuốc NSAIDs ức chế tổng hợp PG, tạo điều kiện cho HCl của dịch vị gây tổn thương cho niêm mạc sau khi “hàng rào” bảo vệ bị suy yếu.
- Tác dụng phụ tùy thuộc liều lượng đưa vào.
- Tất cả các NSAIDs dưới mọi hình thức và mọi đường đưa thuốc vào cơ thể đều gây tác dụng phụ.
- Chống chỉ định loét dạ dày tá tràng đang tiến triển
- Tác dụng không mong muốn nhẹ: buồn nôn, viêm trực tràng, viêm thực quản .
- Uống giữa bữa ăn làm giảm kích thích tiêu hóa .
- Hạn chế sử dụng thuốc: liều thấp nhất có thể và thời gian dùng ngắn nhất có thể
- Ưu tiên lựa chọn các thuốc ức chế chọn lọc COX 2 như celecoxib, etoricoxib hoặc các thuốc có dạng bào chế đặc biệt như piroxicam-β- cyclodextrin…
- Không nên sử dụng các thuốc chất kháng acid dạng gel có chứa aluminium trong dự phòng tổn thương dạ dày tá tràng do chống viêm không steroid. Các thuốc nhóm này có tác dụng với các cơn đau bỏng rát hoặc tình trạng khó chịu do acid gây ra ở dạ dày, thực quản song không có tác dụng dự phòng. Hơn nữa, chúng có thể gây cản trở hấp thu các thuốc khác.
1.4.2. Thận:
- Suy thận cấp tính : Do ức chế hình thành PGI2 ở thận làm giảm lưu lượng máu nuôi thận, giảm mức lọc cầu thận, giải phóng các renin, ảnh hưởng tới việc di chuyển ion và trao đổi nước, gây nên các rối loạn chức năng tiểu cầu thận, viêm thận mô kẽ, hoại tử nhú thận, suy thận cấp và tăng kali máu. (có thể xảy ra vào tuần lễ đầu sử dụng AINS và hoàn nguyên được nếu ngưng thuốc)
- Cao huyết áp thứ phát do giữ nước và muối
- Chống chỉ định : suy thận
- Khi điều trị kéo dài, cần kiểm tra có định kỳ (2 tuần 1 lần) công thức máu và chức năng gan thận.
- Nếu dùng liều cao để tấn công chỉ dùng kéo dài 5-7 ngày.
1.4.3. Da – niêm:
- Gây ra phản ứng dị ứng và miễn dịch : Thường là ban ngứa
- Viêm miệng, mề đay.
- Nhạy cảm với ánh sáng.
1.4.4. Huyết học:
Làm kéo dài thời gian chảy máu do ức chế ngưng kết tiểu cầu.
- Thiếu máu do xuất huyết
- Suy tủy xương (do thuốc pyrazolés)
- Rối loạn công thức máu gồm rối loạn các loại bạch cầu, giảm bạch cầu và tiểu cầu. Nếu dùng đồng thời với thuốc có độc tính trên tủy xương, đặc biệt là methotrexate, sẽ là yếu tố thuận lợi cho sự suy giảm tế bào máu.
- Chống chỉ định aspirine sau can thiệp phẫu thuật
- Không phối hợp :
- AVK ( Thuốc chống đông máu kháng vitamin K)
- Heparine ( thuốc chống đông máu) và NSAIDs Pyrazolés và AVK
- Kiểm tra công thức máu khi dùng kéo dài.
1.4.5.Dị ứng:
- Ban ngoài da, phù Quincke mặt với hai mi mắt sưng mọng, đôi môi to, da mặt căng nề, làm biến dạng khuôn mặt, có thể kèm theo đau đầu, buồn nôn.
- Sốc phản vệ
- Hội chứng Widal (đa polyp mũi, xuyễn, không dung nạp NSAIDs)
- Nếu dị ứng với một NSAIDs, thì chống chỉ định với các thuốc khác cùng họ hóa học
1.4.6. Thần kinh-cảm giác và tâm lý:
- Đau đầu, chống mặt, ù tai, ngủ gật, tính khí thất thường
- Ù tai khi uống aspirin là biểu hiện của quá liều
1.4.7. Gan :
- Tiêu tế bào và/ hoặc ứ mật
- Chống chỉ định NSAIDs: suy gan mãn
1.4.8. Sản-phụ khoa:
- 3 tháng đầu: nguy cơ sinh quái thai (lý thuyết)
- 3 tháng cuối: Trong 3 tháng cuối, CVKS dễ gây các rối loạn ở phổi, liên quan đến việc đóng ống động mạch của bào thai trong tử Mặt khác, do làm giảm PG E và F, CVKS có thể kéo dài thời gian mang thai, làm chậm chuyển dạ vì PG E, PG F làm tăng co góp tử cung, trước khi đẻ vài giờ, sự tổng hợp các PG này tăng rất mạnh
- Giảm tác dụng vòng tránh thai đặt trong tử cung
- Chống chỉ định khi cho con bú
1.4.9. Hô hấp.
- Mọi NSAIDs đều có khả năng gây cơn hen giả (pseudo asthma) và tỷ lệ những người hen không chịu thuốc là cao vì có thể là NSAIDs ức chế cyclooxygenase nên làm tăng các chất chuyển hóa theo đường lipooxygenase (tăng leucotrien), gây co thắt phế quản. Làm khởi phát cơn hen, làm triệu chứng hen suyễn nặng thêm đến mức có thể nguy hiểm đến tính mạng
- Khi cần thiết phải dùng thì cần sự phối hợp của bác sĩ chuyên khoa để tránh lên cơ
1.4.10. Phối hợp thuốc bị chống chỉ định:
- Không phối hớp NSAIDs với nhau vì tăng độc tính của thuốc.
- Không phối hớp NSAIDs và corticoid vì cũng làm tăng độc tính thuốc.
- Không dùng cùng với các chống đông, nhất là loại vitamin K (dicumarol, warfarin), vì làm tăng tác dụng chống đông. Không dùng cùng các sulfamid hạ đường huyết, diphenylhydantoin vì thuốc đẩy chúng ra khỏi huyết tương làm tăng độc tính. Khi cần phối hợp với các thuốc trên thì phải giảm liều các thuốc đó.
- Các thuốc NSAID có thể làm giảm tác dụng một số thuốc do làm tăng giáng hóa hoặc đối kháng nơi tác dụng như: meprobamat, androgen, lợi niệu furosemid
- Phenylbutazone làm tăng tỉ lệ phenytonin ( thuốc động kinh) trong huyết thanh
1.5. CÁC DẪN XUẤT CỦA NSAIDs
1.5.1 Dẫn xuất acid salicylic
Tinh thể hình kim, không màu, nhẹ, óng ánh, không mùi, vị chua hơi ngọt, khó tan trong nước. Do kích ứng mạnh với tổ chức nên không dùng đường uống. Dùng ngoài da dung dịch 10% để chữa chai chân, hột cơm, nấm da…
- Methyl salicylat
Dung dịch không màu, mùi hắc lâu. Có thể ngấm qua da nên chỉ dùng xoa bóp giảm đau tại chỗ. Chế phẩm dưới dạng kem xoa bóp, cao dán.
- Natri salicylat
Dung dịch màu vàng nâu, có khả năng phân li dễ dàng thành ion salicylat ( dùng trong điện di dẫn thuốc)
1.5.2. Acid acetyl salicylic (Aspirin)
1.5.2.1.Tác dụng
1.5.2.1. Tác dụng chống viêm
- Đặc điểm tác dụng chống viêm
- Tác dụng lên hầu hết các loại viêm không kể nguyên nhân.
- Chỉ có tác dụng khi dùng liều cao từ 3-6g/ngày.
- Thuốc có tác dụng lên thời kỳ đầu của quá trình viêm.
- Cơ chế
- Ức chế sinh tổng hợp PG do ức chế cyclo-oxygenase (COX) làm giảm tổng hợp PG. Tuy nhiên, Aspirin ức chế cả COX-1 và COX-2 do đó ngoài tác dụng chống viêm, nó cũng có đầy đủ các tác dụng phụ do ức chế PG.
- Thuốc còn làm bền vững màng lysosom do đó hạn chế giải phóng các enzym của lysosom trong quá trình thực bào, nên có tác dụng chống viêm.
- Ngoài ra thuốc còn ức chế các chất trung gian hóa học của quá trình viêm như các kinin huyết tương, ức chế cơ chất của enzym, ức chế sự di chuyển của bạch cầu, ức chế phản ứng kháng nguyên – kháng thể.
- Riêng nhóm salicylat còn làm tăng giải phóng steroid nên làm tăng tác dụng chống viêm
1.5.2.2.Tác dụng hạ sốt.
- Hạ sốt khi sử dụng với liều thấp 0,5-3g/24h, trong vòng 1-4 giờ, chỉ gây hạ nhiệt khi sốt, không gây hạ thân nhiệt.
- Tác dụng lên trung tâm: thí nghiệm tiêm thuốc thẳng vào trung khu điều hòa thân nhiệt (nhân Caudatus) thì thấy tác dụng hạ sốt rõ rệt. Thuốc không gây hạ thân nhiệt ở người bình thường.
- Thuốc làm tăng quá trình thải nhiệt như: giãn mạch da, tăng tiết mồ hôi, và không tác dụng trên quá trình sinh nhiệt.
- Thuốc tác dụng trực tiếp lên cơ chế gây sốt: Khi vi khuẩn, nấm, độc tố…(gọi chung là chất gây sốt – pyrogen ngoại lai) xâm nhập vào cơ thể sẽ kích thích bạch cầu sản xuất các chất gây sốt nội tại. Chất này hoạt hóa men cylo-oxygenase (COX), làm tổng hợp PG (nhất là PG E1 và E2) từ acid arachidonic của vùng dưới đồi. PG sẽ gây sốt do làm tăng quá trình tạo nhiệt (rung cơ, tăng hô hấp, tăng chuyển hóa) và giảm quá trình thải nhiệt (co mạch da…). Thuốc hạ sốt do ức chế COX làm giảm tổng hợp PG do đó làm giảm quá trình gây sốt nên có tác dụng hạ sốt. Thuốc không tác động lên nguyên nhân gây sốt nên chỉ có tác dụng điều trị triệu chứng.
1.5.2.3. Tác dụng giảm đau
- Đặc điểm
- Thuốc tác dụng lên các cơn đau nông nhẹ, khu trú hoặc lan tỏa như đau đầu, đau cơ, đau răng, đau khớp. Đặc biệt có tác dụng tốt đối với đau do viêm. Không có tác dụng lên các đau nội tạng như
- Không gây ngủ, không gây khoái cảm, không gây nghiện.
- Cơ chế
- Thuốc làm ức chế tổng hợp PG E2α nên giảm tính cảm thụ của các ngọn dây cảm giác với các chất gây đau của phản ứng viêm như bradykinin, histamin,
- Tác dụng giảm đau của thuốc Aspirin liên quan mật thiết với tác dụng chống viêm.
1.5.2.4. Tác dụng trên tiểu cầu
Trong màng tiểu cầu có chứa nhiều thromboxan synthetase là enzyme chuyển endoperocyd của PG G2/H2 thành thromboxan A2 (chỉ tồn tại trong 1 phút) có tác dụng làm đông vón tiểu cầu. Nhưng ở tế bào nội mạc lại có prostacyclin synthetase là enzyme tổng hợp PG I2 (prostacyclin) có tác dụng đối kháng với thromboxan A2. Vì vậy tiểu cầu chảy trong thành mạch bình thường không bị đông vón. Khi nội mạc mạch bị tổn thương thì PG I2 giảm, mặt khác tiểu cầu tiếp xúc với nội mạc bị tổn thương sẽ giải phóng ra thromboxan A2 đồng thời phóng ra các “giả túc” làm dính các tiểu cầu lại với nhau, đó là hiện tượng ngưng kết tiểu cầu làm cho máu đông lại.
- Aspirin ở liều thấp (0,3-1g) làm ức chế mạnh cyclooxygennase của tiểu cầu, làm giảm tổng hợp [[thromboxan A2]] (chất làm đông vón tiểu cầu) nên có tác dụng chống kết tập tiểu cầu và chống đông máu.
- Aspirin Liều cao (>2g) lại ức chế cyclo-oxygenase của thành mạch làm giảm tổng hợp PG I2 (prostacyclin – là chất chống đông vón tiểu cầu) nên có tác dụng ngược lại làm tăng kết tập tiểu cầu và tăng đông máu.
1.5.3. Tác dụng phụ.
- Tác dụng phụ của aspirin cũng giống các NSAIDs khác do ức chế PG, Tuy nhiên trên hệ tiêu hóa asspirin còn tác động trực tiếp hủy hoại các tế bào biểu mô tiêu hóa do phần lớn chúng đều là những acid. Aspirin còn ức chế sự phân chia của tế bào biểu mô đường tiêu hóa làm thay đổi lưu lượng máu tới các cơ quan tiêu hóa, làm giảm thiểu các lớp chất cung cấp năng lượng trong các tế bào niêm mạc và hoạt hóa men 5-lipoxygenase làm tăng các Leukotrien – là chất gây hủy hoại tế bào biểu mô của hệ tiêu hóa – gây thủng ổ loét.
Vì vậy phải uống thuốc vào lúc no và không dùng thuốc cho những người có tiền sử loét dạ dày hành tá tràng. Nếu chỉ định Aspirin kéo dài nên kết hợp với Misoprostol (Bd Cytotec, Gastec) viên 200 mg (0,2mg): đây là dẫn chất tổng hợp tương tự như PGE1 có tác dụng chống loét và tiết dịch vị, còn có tác dụng bảo vệ niêm mạc dạ dày tá tràng đối kháng tác hại của thuốc NSAID; thuốc được chỉ định trong loét dạ dày hành tá tràng tiến triển hoặc để dự phòng tác hại của NSAID trên dạ dày hành tá tràng; liều mỗi ngày 2-4 lần, mỗi lần 1 viên sau ăn.
1.5.4. Chế phẩm và liều lượng.
1.5.4.1. Chế phẩm.
- Viên nén 0,5g (Bd: Aspirin, Acesal, Aslro, ..)
- Viên bao pH8 0,5g (Bd: Aspirin pH8, Aspral pH8…) được bao bằng chất kháng với dịch vị, nhưng tan trong dịch ruột ở đoạn 2 tá tràng, từ đó thuốc bị hấp thu vào máu, để tránh biến chứng gây tổn thương niêm mạc dạ dày. Nồng độ tối đa trong máu đạt được sau 7 giờ, thời gian bán thải dài hơn aspirin bình thường, do đó giảm được số lần uống trong ngày, rất tiện cho các trường hợp điều trị kéo dài.
- Viên nạp trực tràng 0,5g.
- Dạng viên sủi.
- Lysin acetyl salicylat (Aspégic): là dạng muối hòa tan, gồm có:
- Gói bột để hòa tan trong nước 0,4g.
- Lọ bột tương đương với 0,5g, để pha tiêm tĩnh mạch hoặc tiêm bắp, 1-4 lọ mỗi ngày.
1.5.4.2. Áp dụng và điều trị.
Chỉ định và liều lượng
- Giảm đau đối với các chứng đau nhẹ và vừa, hạ sốt: liều 1-3g/24h, chia làm 4-6 lần uống lúc no. Trẻ em 6-15 tuổi ngày 0,3-0,9g chia 3-6 lần. Trẻ em <6 tuổi 25-30mg/kg/24h chia 3-6 lần.
- Chống viêm: liều cao từ 4-5 g/24h. Trẻ em: 80-100mg/kg/24h chia 3-4 lần. Được chỉ định cho hầu hết các chứng viêm khớp và viêm ngoại vi khác.
- Phòng và điều trị huyết khối do kết tập tiểu cầu: dùng liều thấp, ngày uống 3 lần, mỗi lần 0,5g. Được chỉ định trong các bệnh lý có rối loạn huyết động như: bệnh lý van tim, bệnh mạch vành, bệnh giãn tĩnh mạch ngoại vi…
- Điều trị Goutte cấp (tăng thải trừ acid uric): liều cao 4-5g/24h. (Liều thấp có tác dụng ngược lại).
Chống chỉ định:
- Tiền sử hoặc hiện tại có bênh lý dạ dày – hành tá tràng. Tiền sử dị ứng với ibuprofen hoặc naproxen.
- Bệnh lý đe doạ chảy máu như sốt xuất huyết.
- Chỉ định thận trọng với bệnh nhân viêm thận, suy gan, có cơ địa dị ứng, cao huyết áp.
- Uống aspirin cùng với rượu hoặc các thuốc chống đông làm tăng nguy cơ chảy máu dạ dày.
1.5.5. Độc tính.
- Mặc dù các dẫn xuất của salicylic đều ít độc, dễ uống, nhưng dùng lâu có thể gây “hội chứng salicylê” (salicylisme): buồn nôn, nôn, ù tai, điếc, nhức đầu, lú lẫn.
- Dị ứng: Phù, mề đay, mẩn ngứa, phù Quick, ..
- Xuất huyết dạ dày thể ẩn, hoặc thể nặng.
- Nhiễm độc trên 10g aspirin kích thích trung khu hô hấp là thở nhanh và sâu, gây nhiễm alcali hô hấp, sau đó vì áp lực riêng phần của CO2 giảm, mô giải phóng nhiều acid lactic, đưa đến hậu quả nhiễm acid do chuyển hóa (hay gặp ở trẻ em vì cơ chế điều hòa chưa ổn định).
- Liều chết đối với người lớn khoảng 20g
1.6. Dẫn xuất propionic.
Liều thấp có tác dụng giảm đau, liều cao ( > 1200mg/ ngày) có tác dụng chống viêm. Thuốc ít tác dụng phụ (nhất là đường tiêu hóa) hơn aspirin, indometacin và pyrazolon.
1.6.1 Ibuprofen
Là NSAIDs đầu tiên được FDA công nhận là thuốc giảm đau trong răng hàm mặt.
- Cơ chế.
- Các tác dụng:
- giảm đau, hạ sốt, và chống viêm NSAID đạt được khi ức chế COX-2, trong khi sự ức chế COX-1 sẽ gây nên các tác dụng không mong muốn trên kết tập tiểu cầu và đường tiêu hóa.Tuy nhiên, vai trò của các đồng chất COX riêng rẽ trong tác dụng giảm đau, chống viêm và phá hủy dạ dày của các NSAID là không rõ ràng và các chất khác nhau gây ra mức độ giảm đau và phá hủy dạ dày khác nhau.
- Tác dụng không mong muốn.
- Ibuprofen dường như có tỷ lệ phản ứng bất lợi đường tiêu hóa thấp nhất trong số các thuốc NSAID. Tuy nhiên, điều này chỉ đúng ở liều thấp của ibuprofen, do đó, các thế phẩm không cần kê đơn của ibuprofen thường được ghi nhãn khuyên uống liều tối đa hàng ngày là 1200 mg.
- Biệt dược.
- Aches-N-pain, Anagyl, Artrofen, Advil, Brufen, Bruprin, Bumed, Deflem, Dolgit, Fenagic, Haltram, Ibifon, Ibufen, Ibuzen, Ibuprin, Ifen, Mofen, Motrin, Medipen, Nuprin, Nurofen, Rheumanox, Rumasian, Runatifen, Rufen, Serviprofen.
- Viên nén 200mg và 400mg. Dịch treo uống 20mg/ml. Thuốc đạn 500mg. Kem bôi 5%.
- Liều lượng và cách dùng
- Người lớn: Liều uống thông thường để giảm đau: 1,2 – 1,8 g/ngày, chia làm nhiều liều nhỏ tuy liều duy trì 0,6 – 1,2 g/ngày đã có hiệu quả. Nếu cần, liều có thể tăng lên, liều tối đa khuyến cáo là 2,4 g/ngày hoặc 3,2 g/ngày. Người bệnh bị viêm khớp dạng thấp thường phải dùng ibuprofen liều cao hơn so với người bị thoái hóa xương – khớp.
- Liều khuyến cáo giảm sốt là 200 – 400 mg, cách nhau 4 – 6 giờ/lần, cho tới tối đa là 1,2 g/ngày.
- Trẻ em: Liều uống thông thường để giảm đau hoặc sốt là 20 – 30 mg/kg thể trọng/ngày, chia làm nhiều liều nhỏ. Tối đa có thể cho 40 mg/kg/ngày để điều trị viêm khớp dạng thấp thiếu niên nếu cần. Ibuprofen thường không khuyến cáo dùng cho trẻ cân nặng dưới 7 kg và một số nhà sản xuất gợi ý liều tối đa hàng ngày là 500 mg đối với trẻ cân nặng dưới 30 Một cách khác, liều gợi ý cho trẻ em là: Ðối với sốt, 5 – 10 mg/kg (phụ thuộc vào mức độ sốt) và đối với đau, 10 mg/kg; liều có thể cho cách nhau 6 – 8 giờ/lần, liều tối đa hàng ngày 40 mg/kg.
- Ðể tránh thuốc tích lũy quá nhiều, nhà sản xuất khuyên nên giảm liều ibuprofen ở người có tổn thương chức năng thận. Chưa xác định được độ an toàn của thuốc ở người suy thận.
- Ðặt thuốc hậu môn: Phù hợp với người bệnh không uống được (ví dụ người lớn bị suy hô hấp), cũng tác dụng như uống.
1.6.2. Indoprofen.
- Biệt dược: Fenint, Flosin, Flosint, Praxis. Tác dụng giảm đau mạnh.Viên nén 200mg, lọ thuốc tiêm 200mg. Người lớn ngày uống 1-4 viên chia 2-4 lần sau ăn. Tiêm bắp ngày 1-4 ống chia vài lần. Nếu đau nặng có thể tiêm tĩnh mạch nhanh 1 ống rồi tiêm tĩnh mạch chậm 100mg/giờ trong 2-4 giờ
1.6.3. Pirprofen
- Biệt dược: Rangasil, Rengasil. Viên nang trụ 200 và 400mg. Người lớn ngày uống 600-800mg chia 3 lần. Có thể tới 1200mg chia 3 lần.
1.6.4. Naproxen.
- Có dạng xiro cho trẻ em.
- Biệt dược: Apramax, Anaprox, Naprosyn, Naxen, Novonaprox, Proxen, Synplex, Xenar. Viên nén 250 và 500mg, Thuốc đạn 250 và 500mg, gói thuốc cốm 250mg.
- Điều trị tấn công (vài ngày đầu) 1g chia làm 1-2 lần sau ăn. Liều duy trì 500mg/ngày.
1.6.5 .Fenoprofen
- Biệt dược: Feprona, Nafron, Nalfon, Nalgesic, Progesic.Viên nén 300 và 600mg. Người lớn đau cấp bắt đầu 600mg, cứ sau 6h uống 300mg sau khi ăn. Liều duy trì ngày 3 lần x 1 viên.
1.6.6. Ketoprofen.
Được FDA công nhận là thuốc giảm đau cho trẻ em.
- Biệt dược: Alrheumun, Artrosilène, Alrhumat, Fastum, Flexen, Ketofen, Orudis, Oruvail, Profénid. Nang trụ 40 và 50mg, thuốc đạn 100mg, lọ thuốc bột tiêm 50 và 100mg kèm 1 lọ dung môi. Biệt dược Biprofénid viên nén 150mg có tác dụng kéo dài.
- Người lớn vài ngày đầu dùng liều tấn công 300mg chia 3 lần trong ngày sau ăn. Sau đó dùng liều duy trì 150-200mg/ngày, hoặc nạp thuốc đạn ngày 1-2 viên. Tiêm bắp ngày 50-100mg, chia làm 2 lần, có thể tới 200mg/ngày. Thuốc tiêm thường dùng trong đau cấp, đau sau mổ.
1.7. Dẫn xuất phenylacetic
1.7.1. Diclofenac:
- Tác dụng chống viêm tương tự như aspirin trong khi tác dụng phụ nhất là tiêu hóa thì ít hơn.
- Hiện nay chưa có kinh nghiệm dùng cho trẻ em dưới 16 tuổi. Khi dùng tránh phối hợp với aspirin, các thuốc NSAID khác, thuốc uống chống đông máu, muối lithi, heparin,
Dược lực học :
Thuốc ức chế cả enzyme COX-1 và COX- 2.
Dược động học.
- Diclofenac hòa tan tốt trong dịch ruột, được hấp thu dễ dàng qua đường tiêu hóa sau khi uống và đạt được nồng độ tối đa trong huyết tương, sinh khả dụng cao. Thuốc gắn kết rất nhiều với protein huyết tương (hơn 99%), chủ yếu với Albumin.
- Diclofenac dễ dàng thâm nhập vào dịch bao hoạt dịch, nồng độ thuốc ở đây vẫn duy trì trong khi nồng độ trong huyết tương đã giảm. Nửa đời trong huyết tương khoảng 1 – 2 giờ. Nửa đời thải trừ khỏi dịch bao hoạt dịch là 3 – 6 giờ. Xấp xỉ 60% liều dùng được thải qua thận dưới dạng các chất chuyển hóa (liên hợp glucuronid và sulphat) còn một phần hoạt tính và dưới 1% ở dạng thuốc nguyên vẹn; phần còn lại thải qua mật và phân. Quá trình hấp thu, chuyển hóa và đào thải thuốc hình như không phụ thuộc vào tuổi.
Biệt dược:
- Dico-Pufen, Diclofen, Monoflam, Cataflam, Inflanac, Neo-Pyrazon, Rewodina, Painstop, Voltaren, Voltarol, Rhumalgan, Volden, Voren, Xenid.
- Viên nén bọc 25-50 và 100mg (tác dụng kéo dài), thuốc đạn 100mg, ống tiêm 3ml/75mg. Thuốc gel bôi 1% dùng ngoài.
Chỉ định và liều lượng:
- Viên nén 25 và 50mg, thuốc đạn: điều trị đợt ngắn các chứng viêm thấp khớp mạn, thoái hóa, chứng đau bụng kinh… Ngày uống 2-3 lần x 25-50mg sau ăn, rồi giảm dần đến liều duy trì ngày 2 lần x 25mg. Nếu sáng dậy đi lại khó khăn thì tối hôm trước khi đi ngủ nạp 1 viên thuốc đạn vào hậu môn.
- Viên 100mg tác dụng dài: điều trị duy trì các thể viêm khớp mạn cần dùng liều 100mg/ngày, dùng 1 viên trong ngày.
- Thuốc tiêm: đau dây thần kinh hoặc đau lưng cấp, cơn viêm thấp khớp cấp. Tiêmsâu cơ mông vì thuốc có thể gây đám xuất huyết dưới da tại chỗ tiêm, ngày hoặc cách ngày 1 ống, khi triệu chứng giảm thì chuyển sang thuốc uống.
1.7.2. Alclofenac:
Biệt dược:
Mervan, Neoston, Prinalgin, Reufenac. Viên nén hoặc nang trụ 250 và 500mg. Liều giảm đau: 500mg mỗi 4-6 giờ. Chống viêm: ngày 3 lần x 1g.
1.7.3. Fentiazac:
Biệt dược: Donorest, Fentac, Flogen. Viên bọc đường 100 và 200mg. Người lớn ngày uống 300mg chia 3 lần sau ăn
1.8. Dẫn xuất pyrazolon.
1.8.1. Metamizol
Tác dụng:
- Hạ sốt, giảm đau thuộc loại mạnh nhất trong nhóm không steroid,
- Tác dụng chống viêm yếu. Hấp thu nhanh, tác dụng mạnh và kéo dài, thải trừ chậm,
- Không kích thích niêm mạc dạ dày.
Biệt dược:
- Analgin, Alpopyrin, Novamidazophen, Novalgin, Novapyri…
- Kết tinh trắng hoặc vàng nhạt, dễ tan trong nước, khó tan trong rượu, không tan trong ether
- Trình bày: Viên nén 200mg, 350mg và 500mg. ống tiêm 1ml, 2ml, 10ml
Tác dụng :
- Hạ sốt, giảm đau thuộc loại mạnh nhất trong nhóm non-steroid, tác dụng chống viêm yếu. Hấp thu nhanh, tác dụng mạnh và kéo dài, thải trừ chậm, không kích thích niêm mạc dạ dày.
- dung dịch 10-25%. Giọt uống 25%.
Chỉ định:
- Giảm đau trong các chứng viêm khớp, đau đầu, viêm cơ, đau dây thần kinh, đau lưng… Hạ sốt khi cảm sốt, cúm, viêm phổi…
Liều lượng:
- Người lớn ngày 1-3 lần x 0,3-0,5g. Tối đa 1 lần 1g, và 3g/24h. Dùng từng đợt, không dùng đợt kéo dài.
- Trẻ em: từ 24-36 tháng ngày 1-3 lần x 50- 100mg; từ 4-15 tuổi ngày 1-3 lần x 100-200mg.
- Tiêm bắp hoặc tĩnh mạch: người lớn ngày 1-2 lần x 0,5-2ml (50%). Trẻ em và người già ngày 1-2 lần x 0,5-1ml (10-25%).
Tai biến:
- Thuốc có nguy cơ gây mất bạch cầu hạt rất nguy hiểm, khi dùng thuốc mà thấy sốt, viêm họng, loét miệng phải ngừng ngay thuốc và kiểm tra công thức máu khẩn cấp. Nếu bị mất bạch cầu hạt mà còn dùng thuốc sẽ có nguy cơ tử vong, phải đưa ngay đến bệnh viện điều trị.
1.8.2. Phenylbutazon.
Hấp thu nhanh và hoàn toàn qua đường tiêu hóa. Tác dụng hạ sốt và giảm đau kém aspirin, nhưng tác dụng chống viêm trong thấp khớp lại rất mạnh nên chỉ dùng trong điều trị các bệnh thấp. Ngoài ra thuốc còn có tác dụng tăng thải trừ acid uric (do giảm tái hấp thụ ở ống lượn gần) nên có thể dùng điều trị Goutte cấp. Thuốc có độc tính cao, gây biến chứng loét dạ dày hành tá tràng mạnh, ngay cả khi dùng đường tiêm. Thuốc gây giảm bạch cầu đa nhân và suy tủy rất nguy hiểm. Có thể gây phù và tăng huyết áp do giữ Na+, do đó khi dùng thuốc phải ăn nhạt. Thuốc còn có thể gây dị ứng, chấm chảy máu do giảm protrombin máu. Do đó cần dùng thuốc rất hạn chế.
Dược động học:
Kết tinh trắng, vị đắng, hầu như không tan trong nước. Hấp thu nhanh và hoàn toàn qua đường tiêu hóa. Nồng độ tối đa trong huyết tương đạt được sau 2 giờ, 98% gắn với protein huyết tương. Thời gian bán thải là 72h. Hoàn toàn chuyển hóa ở gan, cho oxyphenbutazon vẫn còn đầy đủ tác dụng và độc tính ban đầu, và gamma hydroxyphenyl-butazon có tác dụng thải trừ acid uric mạnh tương tự như sunfinpyrazon.
Đặc điểm tác dụng:
Tác dụng hạ sốt và giảm đau kém aspirin, nhưng tác dụng chống viêm trong thấp khớp lại rất mạnh nên chỉ dùng trong điều trị các bệnh thấp. Ngoài ra thuốc còn có tác dụng tăng thải trừ acid uric (do giảm tái hấp thụ ở ống lượn gần) nên có thể dùng điều trị Goutte cấp.
Độc tính:
Thuốc có độc tính cao, gây biến chứng loét dạ dày hành tá tràng mạnh, ngay cả khi dùng đường tiêm. Thuốc gây giảm bạch cầu đa nhân và suy tủy rất nguy hiểm. Có thể gây phù và tăng huyết áp do giữ Na+, do đó khi dùng thuốc phải ăn nhạt. Thuốc còn có thể gây dị ứng, chấm chảy máu do giảm protrombin máu. Do đó cần dùng thuốc rất hạn chế.
Chỉ định:
Viêm cứng khớp, viêm khớp mạn tính tiến triển, thấp khớp, vẩy nến.
Chống chỉ định:
Có tiền sử hoặc hiện tại bị bệnh viêm loét dạ dày hành tá tràng, bệnh tim, thận, tăng huyết áp.
Chế phẩm và liều lượng:
Phenylbutazon viên 50 và 100mg; Oxyphenbutazon (Tanderyl) viên 100mg.
Ngày đầu uống 200mg chia thành 2 lần uống lúc no, tăng dần liều tới 600mg mỗi ngày. Tùy tình trạng bệnh và sức chịu đựng của bệnh nhân, có thể giữ liều đó trong 4-5 ngày, sau đó giảm xuống liều duy trì 100-200mg. Nói chung, một đợt dùng thuốc không quá 15 ngày, sau đó nghỉ 4-5 ngày mới dùng tiếp.
1.9. Dẫn xuất indol.
1.9.1. Indometacin
- Đặc điểm tác dụng:
Tác dụng chống viêm mạnh hơn phenylbutazon 20-80 lần và mạnh hơn hydrocortison 2-4 lần. Đối kháng rõ với PG. Tác dụng trên cả giai đoạn đầu và cuối của viêm. Tác dụng giảm đau liên quan mật thiết với tác dụng chống viêm (liều chống viêm/ liều giảm đau = 1/1). Có tác dụng hạ sốt nhưng không dùng hạ sốt đơn thuần vì có nhiều độc tính và đã có thuốc khác thay thế.
- Độc tính:
Có thể gây chóng mặt, nhức đầu (vì công thức của indometacin tương tự như serotonin), rối loạn tiêu hóa, loét dạ dày, giảm bạch cầu, thiếu máu bất sản, hoặc tan huyết giảm tiểu cầu, hen, phù quicke, suy hô hấp cấp.
- Chỉ định: Các chứng đau viêm khớp nặng, viêm dây thần kinh, đau lưng…
- Chế phẩm và liều lượng:
- Biệt dược: Algiflan, Amuno, Antacin, Bonidon, Indocid, Indolen, Indocin, Indren, Metacen, Metindol, Indophlogont, Mezolin, Novacin, Inacid, Indomed, Indameth, Indometh, Indo-Lemmon.
- Trình bày:
- Viên nén hoặc nang trụ 25mg, thuốc đạn đặt 50 và 100mg, lọ thuốc tiêm 25mg và 50mg dưới dạng bột đông khô kèm 1 lọ dung môi.
- Biệt dược: Chrono-Indocid viên nang trụ 75mg có tác dụng kéo dài.
- Biệt dược: Indocid collyre, Indocollyre, Indoptic dịch treo 1% lọ 5ml để nhỏ mắt (phòng ngừa chứng phù nề võng mạc sau phẫu thuật lấy thủy tinh thể).
- Liều lượng:
- Người lớn: ngày uống 50-100mg chia 2-4 lần sau bữa ăn, hoặc ngày uống 3 lần x 25mg và tối trước khi đi ngủ nạp hậu môn 1 viên đạn. K0 dùng quá liều 150mg/24h. Với đau cấp hoặc nặng tiêm bắp sâu mỗi lần 25mg (tối đa 50mg). Liều tiêm tối đa 100mg/24h. Viên tác dụng kéo dài ngày 1-2 viên.
- Không dùng cho trẻ em dưới 16 tuổi, phụ nữ có thai hoặc cho con bú, người có tiền sử hoặc hiện tại mắc bệnh dạ dày hành tá tràng.
1.9.2. Sulindac:
- Sulindac là một tiền chất, bản thân nó không có hoạt tính, vào cơ thể được chuyển thành dẫn chất sulfat có hoạt tính sinh học mạnh, ức chế cyclo-oxygenase mạnh hơn sulindac 500 lần. Về cấu trúc hóa học, sulindac là indometacin được thay methocy bằng fluor và thay clo bằng gốc methylsulfinyl.
- Trong thực nghiệm, tác dụng dược lý của sulindac bằng 1/2 indometacin, thực tế lâm sàng tác dụng chống viêm và giảm đau của sulindac tương tự như Aspirin. Mức độ độc tính kém indometacin.
- Chế phẩm: Arthrocin, Artribid, Clinorin. Viên nén (màu vàng hình 6 cạnh) 150 và 200mg. Mỗi ngày uống 1-2 viên, liều tối đa 400mg/24h.
1.10. Dẫn xuất Oxicam.
Là nhóm thuốc chống viêm mới được tổng hợp, có nhiều ưu điểm:
- Tác dụng chống viêm mạnh với liều điều trị chỉ bằng 1/6 so với các thuốc thế hệ trước. Tác dụng giảm đau xuất hiện nhanh nửa giờ sau khi uống.
- Thời gian bán thải dài (2-3 ngày) cho phép dùng liều duy nhất trong 24h, 99% gắn với protein huyết tương.
- ít tan trong mỡ so với các thuốc NSAID khác, cho nên dễ thấm vào tổ chức bao khớp bị viêm, ít thấm vào các mô khác và thần kinh, giảm được nhiều tai biến.
- Các tai biến thường nhẹ ngay cả khi dùng thuốc kéo dài tới 6 tháng.
1.10.1. Piroxicam.
Biệt dược: Algitrat, Axis, Felcam, Feldène, Flogobene, Focus, Hotemin, Jenoxicam, Piram, Riacen, Roxican, Roxiden, Solocalm, Sotilen, Larapam.
Viên nén hoặc nang trụ 10mg và 20mg, thuốc đạn 10mg và 20mg, ống tiêm 1ml 20mg.
Người lớn : ngày uống 10-20mg 1 lần vào bữa ăn. Nếu đau nặng có thể uống tới 30-40mg/24h. Hoặc uống 1 viên 20mg và nạp hầu môn 1 viên vào buổi tối trước khi đi ngủ. Tiêm bắp ngày từ 1-2 ống. Không dùng cho trẻ em dưới 16 tuổi, phụ nữ có thai, cho con bú, mẫn cảm với thuốc.
1.10.2. Tenoxicam.
Biệt dược: Mobiflex, Tilcotil. Viên nén và thuốc đạn 20mg. Lọ bột tiêm đông khô 20mg kèm 1 ống dung môi. Thuốc có shiệu lực rõ rệt với các chứng đau về ban đêm và cơ cứng vào buổi sáng. Người lớn ngày dùng 20mg.
1.11. Dẫn xuất aniline.
1.11.1. Paracetamol (acetaminophen)
Khác với các dẫn xuất trên, các dẫn xuất anilin chỉ có tác dụng hạ sốt và giảm đau tương tự như aspirin, không có tác dụng chống viêm và thải trừ acid uric, không kích ứng tiêu hóa, không ảnh hưởng đến tiểu cầu và đông máu. Với liều điều trị hầu như không có tác dụng phụ. Do đó paracetamol được biết đến như một thuốc giảm đau được sử dụng rộng rãi nhất.
1.11.1.1.Dược lý.
- Dược động học
- Hấp thu nhanh qua ống tiêu hóa, sinh khả dụng là 80-90%, hầu như không gắn vào protein huyết tương.
- Chuyển hóa lớn ở gan và một phần nhỏ ở thận, cho các dẫn xuất glucuro và sulfo-hợp, thải trừ qua thận.
- Đặc điểm tác dụng
- Cũng như các thuốc chống viêm non-steroid khác, paracetamol có tác dụng hạ sốt và giảm đau, tuy nhiên lại không có tác dụng chống viêm và thải trừ acid uric, không kích ứngtiêu hóa, không ảnh hưởng đến tiểu cầu và đông máu.
- Cơ chế tác dụng
- Cơ chế tác của paracetamol đang còn được tranh cãi, do thực tế là nó cũng có tác dụng ức chế men cyclooxygenase (COX) làm giảm tổng hợp prostaglandin giống như aspirin, tuy nhiên paracetamol lại không có tác dụng chống viêm. Các nghiên cứu tập trung khám phá cách thức ức chế COX của paracetamol đã chỉ ra hai con đường:
- Các men COX chịu trách nhiệm chuyển hóa arachidonic acid thành prostaglandin H2, là chất không bền vững và có thể bị chuyển hóa thành nhiều loại chất trung gian viêm khác. Các thuốc chống viêm kinh điển như NSAIDs tác động ở khâu này. Hoạt tính của COX dựa vào sự tồn tại của nó dưới dạng oxy hóa đặc trưng, tyrosine 385 sẽ bị oxy hóa thành một gốc. Người ta đã chỉ ra rằng, paracetamol làm giảm dạng oxy hóa của men này từ đó ngăn chặn nó chuyển hóa các chất trung gian viêm.
- Nghiên cứu sâu hơn cho thấy, paracetamol còn điều chỉnh hệ cannabinoid nội sinh. Paracetamol bị chuyển hóa thành AM404, một chất có các hoạt tính riêng biệt; quan trọng nhất là nó ức chế sự hấp thu của cannabinoid nội sinh bởi các neuron. Sự hấp thu này gây hoạt hóa các thụ thể đau tổn thương của cơ thể. Hơn nữa, AM404 còn ức chế kênh natri giống như các thuốc tê lidocaine và procaine.[13]
- Một giả thiết rất đáng chú ý nhưng hiện nay đã bị loại bỏ cho rằng paracetamol ức chế men COX-3. Men này khi thí nghiệm trên chó đã cho hiệu lực giống như các men COX khác, đó là làm tăng tổng hợp các chất trung gian viêm và bị ức chế bởi paracetamol. Tuy nhiên trên người và chuột, thì men COX-3 lại không có hoạt tính viêm và không bị tác động bởi paracetamol.
- Cơ chế tác của paracetamol đang còn được tranh cãi, do thực tế là nó cũng có tác dụng ức chế men cyclooxygenase (COX) làm giảm tổng hợp prostaglandin giống như aspirin, tuy nhiên paracetamol lại không có tác dụng chống viêm. Các nghiên cứu tập trung khám phá cách thức ức chế COX của paracetamol đã chỉ ra hai con đường:
- Tương tác
- Uống paracetamol liều cao dài ngày có thể làm tăng nhẹ tác dụng chống đông của coumarin và dẫn chất
- Cần phải chú ý đến khả năng gây hạ sốt nghiêm trọng ở người bệnh dùng đồng thời phenothiazin và liệu pháp hạ nhiệt.
- Các thuốc chống giật (như phenytoin, barbiturat, carbamazepin…) gây cảm ứng enzyme ở microsom thể gan, có thể làm tăng tính độc hại gan của paracetamol do tăng chuyển hoá thuốc thành những chất độc hại với gan. Ngoài ra, dùng đồng thời isoniazid với paracetamol cũng có thể dẫn đến tăng nguy cơ độc tính với gan, nhưng chưa xác định được cơ chế chính xác của tương tác này. Nguy cơ paracetamol gây độc tính gan gia tăng đáng kể ở người bệnh uống liều paracetamol lớn hơn liều khuyên dùng trong khi đang dùng thuốc chống co giật hoặc isoniazid.
- Thường không cần giảm liều người bệnh dùng đồng thời liều điều trị paracetamol và thuốc chống co giật, tuy vậy người bệnh phải hạn chế tự dùng paracetamol khi đang dùng thuốc chống co giật hoặc isoniazid.
- Tác dụng phụ
- Ở liều thông thường, paracetamol không gây kích ứng niêm mạc dạ dày, không ảnh hưởng đông máu như các NSAIDs, không ảnh hưởng chức năng thận. Tuy nhiên, một số nghiên cứu cho biết dùng paracetamol liều cao (trên 2000 mg/ngày) có thể làm tăng nguy cơ biến chứng dạ dày.
- Đôi khi xảy ra ban da và những phản ứng dị ứng khác. Thường là ban đỏ hoặc ban mày đay, nặng hơn có thể kèm theo sốt do thuốc và thương tổn niêm mạc. Người bệnh mẫn cảm với salicylat hiếm khi mẫn cảm với paracetamol và những thuốc có liên
- Ở một số ít trường hợp riêng lẻ, paracetamol đã gây giảm bạch cầu trung tính, giảm tiểu cầu và giảm toàn thể huyết cầu.Sử dụng paracetamol (acetaminophen) trong năm đầu tiên của cuộc sống và sau đó trong thời kỳ thơ âu có thể tăng nguy cơ bị hen, viêm mũi kết mạc mắt và eczema vào lúc 6 đến 7 tuổi, theo các kết quả của giai đoạn 3 của Chương trình nghiên cứu quốc tế về Hen và các Bệnh dị ứng ở trẻ em.
1.11.1.2. Độc tính.
- Với liều điều trị hầu như không có tác dụng phụ, không gây tổn thương đường tiêu hóa, không gây mất thăng bằng kiềm toan, không gây rối loạn đông máu. Tuy nhiên, khi dùng liều cao (>4g/ngày) sau thời gian tiềm tàng 24 giờ, xuất hiện hoại tử tế bào gan có thể tiến triển đến chết sau 5-6 ngày.
- Biểu hiện
- Buồn nôn, nôn và đau bụng thường xảy ra trong vòng 2 – 3 giờ sau khi uống liều độc của thuốc.
- Met-hemoglobin máu, dẫn đến chứng xanh tím da, niêm mạc và móng tay là một dấu hiệu đặc trưng nhiễm độc cấp tính dẫn chất p – aminophenol, một lượng nhỏ sulfhemoglobin cũng có thể được sản Trẻ em có khuynh hướng tạo met-hemoglobin dễ hơn người lớn sau khi uống paracetamol.
- Khi bị ngộ độc nặng, ban đầu có thể vật vã, kích thích mê sảng. Sau đó có thể là ức chế hệ thần kinh trung ương, sững sờ, hạ thân nhiệt, mệt lả, thở nhanh, nông, mạch nhanh, yếu, không đều, huyết áp tụt và suy tuần hoàn.
- Truỵ mạch do giảm oxy huyết tương đối và do tác dụng ức chế trung tâm, tác dụng này chỉ xảy ra với liều rất lớn.
- Sốc có thể xảy ra nếu giãn mạch nhiều. Cơn co giật ngẹt thở gây tử vong có thể xảy ra.
- Thường hôn mê xảy ra trước khi chết đột ngột hoặc sau vài ngày hôn mê.
- Nguyên nhân
- Do paracetamol bị oxy hóa ở gan cho N-acetyl parabenzoquinonimin. Bình thường, chuyển hóa này bị khử độc ngay bằng liên hợp các glutathion của gan. Nhưng khi dùng liều cao, N-acetyl parabenzo quinonimin quá thừa (glutathion của gan sẽ không còn đủ để trung hoà nữa) sẽ gắn vào protein của tế bào gan và gây hoại tử tế bào.
- Điều trị
- Cần rửa dạ dày trong mọi trường hợp, tốt nhất trong vòng 4 giờ sau khi uống.
- Liệu pháp giải độc chính là dùng những hợp chất sulfhydryl, có lẽ tác động một phần do bổ sung dự trữ glutathion ở gan. N – acetylcystein (NAC) là tiền chất của glutathion có tác dụng khi uống hoặc tiêm tĩnh mạch. Phải cho thuốc ngay lập tức nếu chưa đến 36 giờ kể từ khi uống paracetamol, nếu sau 36 giờ gan đã bị tổn thương thì kết quả điều trị sẽ kém.
- Ngoài ra có thể dùng than hoạt hoặc thuốc tẩy muối, hoặc nước chè đặc để làm giảm hấp thu
1.11.1.3. Một số thuốc thông dụng ở Việt Nam:
- Chế phẩm viên nén: Paracetamol, Panadol, Donodol… 500
- Chế phẩm viên đạn: Efferalgan, Panadol 80 mg, 150 mg, 300 mg.
- Chế phẩm viên sủi: Efferalgan, Donodol, Panadol 500
- Chế phẩm gói bột Efferalgan 80
- Chế phẩm dạng bột tiêm: Pro-Dafalgan 2g proparacetamol tương đương 1g
- Chế phẩm dạng dung dịch uống.
- Các chế phẩm kết hợp với các thuốc khác:
- Pamin viên nén gồm Paracetamol 400 mg và Chlorpheramin 2 mg.
- Decolgen, Typhi… dạng viên nén gồm Paracetamol 400 mg, Phenyl Propanolamin 5 mg, Chlorpheramin 2 mg có tác dụng hạ sốt, giảm đau, giảm xuất tiết đường hô hấp để chữa cảm cúm.
- Efferalgan-codein, Paracetamol-codein, Codoliprane, Claradol-codein, Algeisedal, Dafagan-codein dạng viên sủi gồm Paracetamol 400–500 mg và Codein sulphat 20–30 mg có tác dụng giảm đau nhanh và mạnh, giảm ho.
- Di-Antalvic dạng viên nang trụ gồm Paracetamol 400 mg và Dextro- propoxyphen hydrochloride 30 mg (thuộc nhóm opiat yếu) có tác dụng giảm đau mạnh (ở mức độ trung gian so với giảm đau gây nghiện và giảm đau non-steroid).
1.11.1.4. Chỉ định.
- Giảm đau: dùng chữa các chứng đau nông mức độ nhẹ hoặc vừa do bất cứ nguyên nhân gì, như: đau đầu, đau khớp, đau cơ và gân, đau do chan thuong nhe….
- Hạ nhiệt: điều trị các chứng sốt do bất cứ nguyên nhân gì, như: viêm khớp, nhiễm khuẩn tai mũi họng, miệng, phế quản-phổi, say nắng, phát ban và truyền nhiễm ở trẻ em, sốt do tiêm chủng…
1.11.1.4. Chống chỉ định.
- Người bệnh suy gan, suy thận, thiếu máu nặng.
- Mẫn cảm với paracetamol.
- Người thiếu hụt glucose-6-phosphat
1.11.1.5. Liều lượng
- Không được dùng paracetamol để tự điều trị giảm đau quá 10 ngày ở người lớn hoặc quá 5 ngày ở trẻ em, trừ khi do thầy thuốc hướng dẫn, vì đau nhiều và kéo dài như vậy có thể là dấu hiệu của một tình trạng bệnh lý cần thầy thuốc chẩn đoán và điều trị có giảm sát.
- Không dùng paracetamol cho người lớn và trẻ em để tự điều trị sốt cao (trên 39,5OC), sốt kéo dài trên 3 ngày, hoặc sốt tái phát, trừ khi do thầy thuốc hướng dẫn, vì sốt như vậy có thể là dấu hiệu của một bệnh nặng cần được thầy thuốc chẩn đoán nhanh chóng.
- Ðể giảm thiểu nguy cơ quá liều, không nên cho trẻ em quá 5 liều paracetamol để giảm đau hoặc hạ sốt trong vòng 24 giờ, trừ khi do thầy thuốc hướng dẫn.
- Ðể giảm đau hoặc hạ sốt cho người lớn và trẻ em trên 11 tuổi, liều paracetamol thường dùng uống hoặc đưa vào trực tràng là 325 – 650 mg, cứ 4 – 6 giờ một lần khi cần thiết, nhưng không quá 4 g một ngày; liều một lần lớn hơn (ví dụ 1 g) có thể hữu ích để giảm đau ở một số người bệnh.
- Ðể giảm đau hoặc hạ sốt, trẻ em có thể uống hoặc đưa vào trực tràng cứ 4 – 6 giờ một lần khi cần, liều xấp xỉ như sau: trẻ em 11 tuổi, 480 mg; trẻ em 9 – 10 tuổi, 400 mg; trẻ em 6 – 8 tuổi, 320 mg; trẻ em 4 – 5 tuổi, 240 mg; và trẻ em 2 – 3 tuổi, 160 mg.
- Trẻ em dưới 2 tuổi có thể uống liều sau đây, cứ 4 – 6 giờ một lần khi cần: trẻ em 1 – 2 tuổi, 120 mg; trẻ em 4 – 11 tháng tuổi, 80 mg; và trẻ em tới 3 tháng tuổi, 40 mg. Liều trực tràng cho trẻ em dưới 2 tuổi dùng tùy theo mỗi bệnh nhi.
- Liều uống thường dùng của paracetamol, dưới dạng viên nén giải phóng kéo dài 650 mg, để giảm đau ở người lớn và trẻ em 12 tuổi trở lên là 1,3 g cứ 8 giờ một lần khi cần thiết, không quá 3,9 g mỗi ngày. Viên nén paracetamol giải phóng kéo dài, không được nghiền nát, nhai hoặc hòa tan trong chất lỏng.
1.11.2. Phenacetin
Khi vào cơ thể chuyển thành paracetamol. Tuy nhiên phenacetin có độc tính tạo met-hemoglobin và gây hoại tử gan nên hiện nay không dùng.
1.11.3.Thuốc ức chế chọn lọc COX2
Là thuốc ức chế ưu tiên trên COX2, có tác dụng giảm đau, hạ sốt chống viêm bằng hoặc cao hơn Indomethacin nhưng biến chứng trên tiêu hóa lại giảm đáng kể.
1.11.3.1. Meloxicam
- Biệt dược:
- Mobic, Melobic, Melogesic . Viên nén 7,5 mg, lọ bột tiêm 15mg.
- Ngày uống hoặc tiêm 1 lần duy nhất 7,5mg, liều tối đa 15mg/ngày.
- Dược lực.
- Meloxicam là thuốc kháng viêm không stéroide (NSAID) thuộc họ oxicam, có các đặc tính kháng viêm, giảm đau và hạ sốt.
- Meloxicam có tính kháng viêm mạnh cho tất cả các loại viêm. Cơ chế chung của những tác dụng trên là do meloxicam có khả năng ức chế sinh tổng hơp các prostaglandine, những chất trung gian gây viêm. Việc so sánh giữa liều gây loét và liều có hiệu quả kháng viêm ở chuột bị viêm khớp giúp xác định mức điều trị vươt trội trên thú vật so với các NSAID thường. Ở cơ thể sống (in vivo), meloxicam ức chế sinh tổng hơp prostaglandine tại vị trí viêm mạnh hơn ở niêm mạc dạ dày hoặc ở thận. Đặc tính an toàn cải tiến này do thuốc ức chế chon loc đối với COX-2 so với COX-1.
- So sánh giữa liều gây loét và liều hữu hiệu kháng viêm trong thí nghiệm gây viêm ở chuột cho thấy thuốc có độ an toàn và hiệu quả điều trị cao hơn các NSAID thông thường khác.
- Dược động học.
- Sau khi uống, meloxicam có sinh khả dụng trung bình là 89%.
- Nồng độ trong huyết tương tỉ lệ với liều dùng : sau khi uống 7,5 mg và 15 mg, nồng độ trung bình trong huyết tương đươc ghi nhận tương ứng từ 0,4 đến 1 mg/l và từ 0,8 đến 2 mg/l (Cmin và Cmax ở tình trạng cân bằng).
- Meloxicam liên kết mạnh với protéine huyết tương, chủ yếu là albumine (99%).
- Thuốc đươc chuyển hóa mạnh, nhất là bị oxy hóa ở gốc méthyl của nhân thiazolyl.
- Tỉ lệ sản phẩm không bị biến đổi đươc bài tiết chiếm 3% so với liều dùng. Thuốc đươc bài tiết phân nửa qua nước tiểu và phân nửa qua phân.
- Thời gian bán hủy đào thải trung bình là 20 giờ. Tình trạng cân bằng đạt đươc sau 3-5 ngày.
- Độ thanh thải ở huyết tương trung bình là 8 ml/phút và giảm ở người lớn tuổi.
- Thể tích phân phối thấp, trung bình là 11 lít và dao động từ 30 đến 40% giữa các cá nhân. Thể tích phân phối tăng nếu bệnh nhân bị suy thận nặng, trường hơp này không nên vươt quá liều 7,5 mg/ngày.
- Chỉ định:
- Dạng tiêm bắp :điều trị triệu chứng ngắn hạn các cơn viêm đau cấp tính.
- Cách dùng:
- Liều Mobic tối đa đươc khuyên dùng mỗi ngày : 15mg
Sử dụng kết hơp : trong trường hơp sử dụng nhiều dạng trình bày, tổng liều Mobic dùng mỗi ngày dưới dạng viên nén, viên nang, tọa dược và dạng tiêm không được quá 15 mg. - Liều cho trẻ em chưa đươc xác định đối với Mobic chích và viên uống, nên Mobic chỉ hạn chế dùng cho người lớn.
- Viên nén đươc uống với nước hay thức uống lỏng khác, thuốc không bị giảm tác động khi dùng chung với thức ăn.
- Liều Mobic tối đa đươc khuyên dùng mỗi ngày : 15mg
- Qúa liều:
- Trường hơp quá liều, tiến hành các biện pháp cấp cứu thích hơp. Hiện tại chưa có loại thuốc giải độc đặc hiệu nào. Trong một thí nghiệm lâm sàng, dùng cholestyramine sẽ tăng đào thải meloxicam. Các sang thương nặng trên ống tiêu hóa có thể đươc điều trị bằng thuốc kháng acide và kháng histamine H2.
- Tác dụng phụ:
CHÚ Ý ĐỀ PHÒNG và THẬN TRỌNG LÚC DÙNG- Như các kháng viêm không stéroide khác, cần thận trong khi dùng thuốc này ở những bệnh nhân có bệnh lý đường tiêu hóa trên hoặc đang điều trị bằng thuốc kháng đông. Phải ngưng dùng Mobic ngay nếu xuất hiện loét dạ dày tá tràng hay xuất huyết đường tiêu hóa.
- Đặc biệt lưu ý khi bệnh nhân có các biểu hiện bất lơi ở da niêm mạc và cần xem xét đến việc ngưng dùng Mobic.
- Các kháng viêm không stéroide ức chế tổng hơp những prostaglandine ở thận có vai trò hỗ trơ cho việc tưới máu thận. Những bệnh nhân có thể tích và lưu lương máu qua thận giảm, việc dùng kháng viêm không stéroide có thể nhanh chóng làm lộ rõ sự mất bù trừ của thận, tuy nhiên tình trạng này có thể hồi phục trở lại trạng thái cũ như trước khi điều trị nếu ngưng dùng kháng viêm không stéroide. Những bệnh nhân có nguy cơ cao nhất bị phản ứng như trên là :
- mất nước,
- suy tim sung huyết,
- xơ gan,
- hội chứng thận hư và bệnh lý ở thận rõ ràng,
- đang dùng thuốc lơi tiểu,
- hoặc phải trải qua những ca mổ lớn có thể dẫn đến giảm thể tích máu. Ở những bệnh nhân nói trên, cần kiểm soát chặt chẽ thể tích nước tiểu và chức năng thận khi khởi đầu trị liệu.
- Hiếm gặp hơn, các kháng viêm không stéroide có thể gây viêm thận kẽ, viêm cầu thận, hoại tử tủy thận hay hội chứng thận hư.
- Liều Mobic dùng ở những bệnh nhân suy thận giai đoạn cuối có thẩm phân loc máu không đươc vươt quá 7,5 mg. Không cần giảm liều ở những bệnh nhân suy thận nhẹ hay vừa (có độ thanh thải lớn hơn 25 ml/phút).
- Như đa số các kháng viêm không stéroide khác, đôi khi thuốc làm tăng các transaminase huyết thanh hay các chỉ số chức năng gan khác. Đa số trường hơp, sự gia tăng này nhẹ và thường thoáng qua. Nếu các bất thường này đáng kể hay kéo dài, nên ngưng dùng thuốc và tiến hành những xét nghiệm theo dõi. Không cần giảm liều ở những bệnh nhân xơ gan ổn định trên lâm sàng.
- Cần theo dõi cẩn thận ở những bệnh nhân thể tạng yếu hay suy nhươc chịu đựng kém các tác dụng phụ của thuốc. Như các kháng viêm không stéroide khác, cần thận trong khi dùng thuốc ở những bệnh nhân lớn tuổi vì ho dễ có tình trạng suy giảm chức năng thận, gan hay tim.
- Dạng toa dươc không đươc dùng cho bệnh nhân có bất kỳ tổn thương viêm nào ở trực tràng, hậu môn, hoặc ở bệnh nhân có tiền sử xuất huyết trực tràng hay hậu môn trong thời gian gần đây.
- Chưa có nghiên cứu đặc hiệu về ảnh hưởng của thuốc lên khả năng lái xe và vận hành máy móc. Tuy nhiên nếu xuất hiện các phản ứng phụ như chóng mặt và ngủ gật, nên tránh những hoạt động đó.
- LÚC CÓ THAI và LÚC NUÔI CON BÚ
- Không nên dùng Mobic khi có thai hay cho con bú dù không thấy tác dụng sinh quái thai trong những thử nghiệm tiền lâm sàng.
- Tương tác thuốc:
- Không nên phối hơp :
- Các thuốc kháng viêm không stéroide khác (kể cả salicylate liều cao) : dùng nhiều thuốc kháng viêm không stéroide cùng lúc có thể làm tăng nguy cơ gây loét và xuất huyết tiêu hóa do tác dụng hiệp đồng.
- Thuốc uống chống đông máu, ticlopidine, héparine dùng đường toàn thân, những thuốc tiêu huyết khối : nguy cơ xuất huyết tăng. Cần tăng cường theo dõi tác dụng chống đông máu nếu phải phối hơp.
- Lithium : các thuốc kháng viêm không stéroide làm tăng lithium huyết. Cần theo dõi nồng độ lithium lúc bắt đầu dùng thuốc, chỉnh liều và khi ngưng
- Méthotrexate : cũng như các kháng viêm không stéroide khác, Mobic làm tăng độc tính trên máu của méthotrexate. Trường hơp này nên theo dõi sát công thức máu.
- Dụng cụ tránh thai đặt trong tử cung : các thuốc kháng viêm không stéroide có thể làm giảm hiệu quả ngừa
- Thận trong khi phối hơp :
- Thuốc lơi tiểu : dùng chung với các thuốc kháng viêm không stéroide có nhiều khả năng đưa đến suy thận cấp ở những bệnh nhân mất nước. Bệnh nhân dùng Mobic với thuốc lơi tiểu phải đươc bù nước đầy đủ và theo dõi chức năng thận trước khi điều trị.
- Ciclosporine : các thuốc kháng viêm không stéroide có thể làm tăng độc tính trên thận của ciclosporine. Trường hơp cần phối hơp, nên theo dõi chức năng thận.
- Thuốc trị cao huyết áp (chẹn bêta, ức chế men chuyển, giãn mạch, lơi tiểu) : điều trị bằng kháng viêm không stéroide có thể làm giảm tác dụng hạ huyết áp do ức chế tổng hơp các prostaglandine gây giãn mạch.
- Cholestyramine làm tăng đào thải meloxicam do hiện tương liên kết ở ống tiêu hóa.
- Không thể loại trừ khả năng có thể xảy ra tương tác với các thuốc uống trị tiểu đường.
- Dùng đồng thời với những thuốc kháng acide, cimétidine, digoxine và
- furosémide không có ảnh hưởng gì đáng kể về tương tác dươc động hoc với meloxicam.
- Vì không có thông tin về các tương k có thể có, không đươc trộn lẫn ống thuốc Mobic với những thuốc khác trong cùng một bơm tiêm.
- Không nên phối hơp :
- Tác dụng ngoại ý.
- Tiêu hóa :
- 1% : khó tiêu, buồn nôn, mửa, táo bón, đầy hơi, tiêu chảy. 0,1-1% : các bất thường thoáng qua của những thông số chức năng gan (ví dụ : tăng transaminase hay bilirubine) ơ hơi, viêm thực quản, loét dạ dày tá tràng, xuất huyết tiêu hóa tiềm ẩn hay ồ ạt. < 0,1% : thủng dạ dày, viêm trực tràng.
- Huyết hoc :
- 1% : thiếu máu. 0,1-1% : rối loạn công thức máu gồm rối loạn các loại bạch cầu, giảm bạch cầu và tiểu cầu. Nếu dùng đồng thời với thuốc có độc tính trên tủy xương, đặc biệt là methotrexate, sẽ là yếu tố thuận lơi cho sự suy giảm tế bào máu.
- Da :
- 1% : ngứa, phát ban da. 0,1-1% : viêm miệng, mề đay. < 0,1% : nhạy cảm với ánh sáng.
- Hô hấp :
- 1% : ở một số người, sau khi dùng Aspirine hay các thuốc kháng viêm không stéroide khác, kể cả Mobic, có thể khởi phát cơn hen cấp.
- Thần kinh trung ương :
- 1% : choáng váng, nhức đầu. 0,1-1% : chóng mặt, ù tai, ngủ gật.
- Tim mạch :
- 1% : phù.
- 0,1-1% : tăng huyết áp, đánh trống ngực, đỏ bừng mặt.
- Niệu dục :
- 0,1-1% : tăng creatinine huyết và/hoặc tăng urê huyết.Phản ứng tăng nhạy cảm : phù niêm và phản ứng tăng nhạy cảm bao gồm phản ứng phản vệ.
- Những rối loạn tại chỗ tiêm :
- 1% : sưng tại chỗ tiêm. 0,1-1 : đau tại chỗ tiêm.
- Tiêu hóa :
- Chống chỉ định :
- iền căn dị ứng với meloxicam hay bất kỳ tá dươc nào của thuốc.
- Có khả năng nhạy cảm chéo với acide acetylsalicylique và các thuốc kháng viêm không stéroide khác.
- Không dùng Mobic cho những bệnh nhân từng có dấu hiệu hen, polyp mũi, phù mạch hoặc nổi mề đay sau khi dùng acide acetylsalicylique hay các thuốc kháng viêm không stéroide khác.
- Loét dạ dày tá tràng tiến triển.
- Suy gan nặng.
- Suy thận nặng không đươc thẩm phân.
- Trẻ em dưới 15 tuổi (vì liều cho trẻ em chưa đươc xác định đối với Mobic dạng chích và viên uống).
- Phụ nữ có thai hoặc cho con bú.
1.11.3.2. Nimesulide.
- Biệt dược: Emsulide 100mg, Nimegesic Kidtab 50mg.
- Biệt dược kép Zolid gồm Nimesulide 100mg và Chlorzoxazone 250mg.
- Liều:
- Người lớn: 100mg/lần x 2 lần/ngày.
- Trẻ em: 5mg/kg/ngày chia làm 2-3 lần
1.11.4. Các thuốc ức chế chuyên biệt COX2 (COXIBs):
- Rofecoxib, Celecoxib, Valdecoxib, Etoricoxib… Là thuốc chống viêm giảm đau mới đang còn thử nghiệm, có tác dụng giảm đau mạnh nhưng tác dụng phụ do ức chế PG được hạn chế tối đa, đặc biệt là tác dụng tiêu hóa.
- Tác dụng phụ chưa được biết đầy đủ, có thể ảnh hưởng xấu đến hệ tim mạch (làm tăng HA, phù phổi, nhồi máu cơ tim, đột quỵ, thậm chí gây tử vong), suy thận, tổn thương hệ tiêu hóa.
* Celecoxib (Bd: Celebrex): Viên nang 100mg (màu trắng với băng xanh lơ), 200mg (màu trắng với băng vàng).
Dùng liều thấp nhất có hiệu quả tuỳ theo từng bệnh nhân. Để xử trí viêm xương khớp liều thường là 100mg 2 lần/ngày hoặc 200mg 1 lần. Đối với viêm khớp dạng thấp liều thường là 100 hoặc 200mg 2 lần/ngày.
Tác dụng phụ:
Mặc dù loét dạ dày ruột có xảy ra khi dùng celecoxib, các nghiên cứu ngắn ngày cho thấy tỷ lệ mắc tai biến này thấp hơn các NSAID khác.
Celecoxib không cản trở chức nǎng tiểu cầu, do đó không làm giảm đông máu dẫn đến tǎng chảy máu như các NSAID khác.
Những tác dụng có hại hay gặp nhất là đau dầu, đau bụng, khó tiêu, ỉa chảy, buồn nôn, đầy hơi và mất ngủ. Những tác dụng phụ khác là choáng ngất, suy thận, suy tim, tiến triển nặng của cao huyết áp, đau ngực, ù tai, điếc, loét dạ dày ruột, xuất huyết, nhìn lóa, lo âu, mẫn cảm với ánh sáng, tǎng cân, giữ nước, các triệu chứng giống cúm, chóng mặt và yếu.
Các dạng phản ứng dị ứng có thể xảy ra với celecoxib. Những người bị phản ứng dị ứng (phát ban, ngứa, khó thở) với sulfonamid (như Bactrim), aspirin hoặc các NSAID khác có thể bị dị ứng với celecoxib và không nên uống celecoxib


